渗出性心包炎
該文的醫學專家
最近審查:04.07.2025
在心血管疾病的众多并发症中,心包炎尤为突出——这类疾病并非总是伴有明显的临床症状,但常常对患者的健康和生命构成威胁。渗出性心包炎是这类危险疾病的一种,患者在发炎的心脏外膜层之间的间隙中积聚了过量的液体。健康人的液体量在25毫升以内,而心包炎患者的液体量则会增加10倍或更多。间隙的快速充盈会导致心肌层受压,这是一种危及生命的疾病,需要紧急医疗护理。随着液体缓慢积聚,会出现淤滞现象,循环衰竭的风险也会增加。[ 1 ]
流行病學
在大多数患者中,渗出性心包炎成为另一种心血管或内脏疾病的并发症或体征之一;只有在极少数情况下,它才会成为一种独立的疾病。
无论其病因如何,渗出性心包炎都属于危险(通常危及生命)疾病。根据病理统计数据,该疾病(患者死亡时经历或正在经历)在约5%的病例中被诊断出来。但其生前诊断频率明显较低,这主要是由于某些诊断困难。
女性和男性患者发生心包积液的概率大致相同。
心包积液可见于所有年龄段和人群。积液的主要病因取决于人口统计学特征,例如年龄、地域和合并症。关于心包积液患病率和发病率的数据稀少。病毒性心包炎引起的积液是发达国家最常见的病因。在发展中地区,结核分枝杆菌引起的心包积液相当常见。细菌性和寄生虫性病因较少见。在非炎症性心包积液中,多种恶性肿瘤可引起心包积液。在心包积液患者中,恶性肿瘤占心包炎病例的12%至23%。在HIV感染者中,根据纳入标准,5%至43%的患者报告有心包积液,其中13%的患者为中度至重度积液。根据一项针对儿科患者的研究,心包炎的主要原因是心脏术后(54%)、肿瘤(13%)、肾脏(13%)、特发性或病毒性心包炎(5%)以及风湿病(5%)。以及儿童心包积液。[ 2 ],[ 3 ],[ 4 ]
原因 渗出性心包炎
渗出性心包炎通常是后果而不是主要原因:该疾病是由于现有的多浆膜炎或其他伴有心包损伤的病理而发展起来的。
根据病因,可分为感染性渗出性心包炎(特异性和非特异性)、非感染性心包炎(免疫性、机械性、中毒性)和特发性(原因不明)心包炎。 [ 5 ]
非特异性感染性心包炎最常见的诱因是:
- 球菌(链球菌或葡萄球菌、肺炎球菌);
- 病毒感染(流感病毒、肠道病毒)。
- 特定形式的心包炎可由以下疾病的病原体引起:
- 结核病、布鲁氏菌病;
- 伤寒,土拉菌病;
- 真菌感染、蠕虫病、立克次体病。
结核性渗出性心包炎是指结核分枝杆菌随纵隔、气管和支气管淋巴结的淋巴液进入心包而发生的疾病。化脓性心包炎可作为冠状动脉外科手术的并发症,也可因心内膜感染性和炎症性病变、免疫抑制治疗以及肺脓肿自发性破裂而发生。[ 6 ]
非感染性渗出性心包炎通常是特发性的,这意味着其病因无法确定。如果能确定病因,则最常见的是:
- 关于心包恶性病变(特别是间皮瘤);
- 关于肺癌、乳腺癌、淋巴瘤或白血病的侵袭和转移;
- 关于结缔组织病理学(风湿病,系统性红斑狼疮等);
- 关于过敏反应(血清病);
- 关于慢性肾衰竭伴随的尿毒症;
- 关于纵隔器官的辐射损伤;
- 关于心肌梗死的早期阶段;
- 关于甲状腺功能下降;
- 关于胆固醇代谢紊乱。[ 7 ]
風險因素
心包腔内始终存在少量积液。这对于确保心脏收缩时滑动至关重要。由于炎症反应和血管通透性增加,积液量会增多。随着病变的发展,浆膜层无法吸收以加速速度涌入的过量积液,因此积液量会迅速增加。[ 8 ]
渗出性心包炎主要是继发性的,因为它是其他疾病和病理状况的并发症:
- 严重传染病;
- 自身免疫性疾病;
- 过敏过程;
- 创伤性损伤(钝性创伤、穿透性伤口);
- 辐射的影响;
- 血液疾病;
- 肿瘤过程;
- 心肌梗塞;
- 代谢紊乱;
- 心脏病手术;
- 肾功能不足。
發病
渗出性心包炎的心包血供受损程度可能有所不同,具体取决于积液量、积液速度以及心包外叶对负荷的适应程度。如果液体缓慢进入,外叶有时间适应并伸展:心包内压变化不大,心内循环可以长时间代偿。渗出性心包炎患者的渗出液量可能不一,从 400-500 毫升到 1.5-2 升不等。此类液体量越多,靠近心脏的器官和神经末梢受到的压迫就越大。[ 9 ]
如果渗出液在短时间内大量积聚,心包来不及适应,心包腔内的压力就会显著升高,从而发生并发症——心包压塞。[ 10 ]
渗出性心包炎中的液体随后可能会重组,被颗粒组织取代。这些过程会导致心包增厚:腔隙要么保留,要么消失。[ 11 ]
症狀 渗出性心包炎
渗出性心包炎的首发症状是胸痛,深吸气时会加剧。疼痛来得突然,剧烈,有时类似心脏病发作。患者坐位时疼痛会有所缓解。
渗出性心包炎疼痛的特点:
- 突然开始,持续时间较长(有时几天内不会消失);
- 位于胸骨后方或稍左;
- 辐射至左臂、锁骨、肩部、颈部区域和下颌左半部分;
- 服用硝酸甘油后不会消失;
- 吸入、咳嗽或吞咽时加剧;
- 在水平位置时情况会变得更糟,尤其是当你试图仰卧时;
- 坐着并向前倾斜时会减少。
发烧不太常见。
需要注意的是,渗出性心包炎常与其他心脏病变同时发生,尤其是心肌梗死。因此,如果考虑其他疾病或急性病症,临床表现可能会更加复杂,从而大大增加诊断难度。
最初的迹象
随着渗出液在心包内积聚,会出现心肌和呼吸系统受压的征象。最常见的症状包括:
- 胸痛;
- 持续打嗝;
- 一种无法解释的不安感;
- 持续咳嗽;
- 声音嘶哑;
- 缺乏空气的感觉;
- 躺下时呼吸困难;
- 周期性的意识低落。
胸痛有时类似于心绞痛、心脏病发作或肺炎:
- 随着体力活动、吸入、吞咽而增加;
- 坐姿向前倾时消失;
- 突然开始并持续很长时间;
- 可能有不同的强度;
- 可能辐射至左上肢、肩部和颈部区域。
渗出性心包炎患者的体位
渗出性心包炎患者通常采取略微前倾的坐姿:这种姿势有助于缓解疼痛。其他外部体征也值得注意:
- 皮肤苍白,手指发青;
- 胸部肿胀,颈部静脉肿胀(吸气时不会塌陷);
- 心跳频密、不规律、心跳无法察觉或微弱;
- 听诊时心音减弱;
- 腹水增多,肝脏肿大。
形式
目前,普遍接受的心包炎分类如下:
- 根据病因特点:
- 细菌性心包炎;
- 感染性和寄生虫性心包炎;
- 未指明的心包炎。
- 根据发病机制及形态学特点分为:
- 根据流程的性质:
- 急性渗出性心包炎;
- 慢性渗出性心包炎。
急性心包炎持续时间少于六周,慢性心包炎持续时间超过六周。急性心包炎常在感染性疾病的背景下发展,或成为败血症、结核病、风湿病等疾病的并发症。炎症反应会影响心包内外叶。病变初期通常没有渗出现象,例如干性心包炎,但后期会发展为渗出性心包炎。
如果急性形式不及时治疗,则会变成慢性,其中心包小叶变厚并粘连:形成渗出性粘连过程。
渗出性粘连性心包炎也称为粘连性心包炎。这种划分是有条件的。该名称指的是心包炎的一种结果,其中残留的现象以心包瓣膜之间或心包与邻近器官之间的粘连过程的形式出现。有时,钙晶体会在硬化的心包中积聚,并开始钙化。
並發症和後果
心包积液可表现为漏出液(积水性心包炎)、渗出液、脓性液体(脓性心包炎)和血液(积血性心包炎)。大量渗出液是肿瘤、结核、尿毒症性或胆固醇性心包炎、蠕虫病和粘液性水肿的特征。积液逐渐增多通常不伴有任何症状,但渗出液迅速积聚时,可能会出现心包压塞。
心包填塞是心脏受压失代偿的一个阶段,此时心包腔内积液,导致腔内压力升高。手术性心包填塞会导致腔内压力迅速升高,如果是炎症反应,则这种情况会持续数天或数周。
局部压迫可导致呼吸困难、吞咽困难、声音嘶哑、呃逆或恶心。心音“遥远”。肺底受压时,左肩胛骨下方可出现浊音。随着压塞的出现,患者会出现胸腔内不适、呼吸困难、应激性呼吸急促,并转为端坐呼吸,出现咳嗽,并可能周期性地失去意识。
反过来,心包填塞可能因肾衰竭、肝“休克”、肠系膜缺血和腹部器官过多而变得复杂。
如果诊断有困难,则进行心包穿刺术、心包镜检查、心外膜和心包活检(使用 PCR、免疫化学和免疫组织化学)。
診斷 渗出性心包炎
渗出性心包炎的诊断是根据体格检查、实验室和仪器诊断获得的信息。
体格检查包括用听诊器听诊心脏。渗出性心包炎的症状包括胸廓前表面略微突出,心包区轻微水肿,心尖搏动减弱或消失,相对和绝对心浊音界线扩大,叩诊音浊音。并发症——心包填塞——的发生提示中心静脉压升高,动脉压降低,心率加快,伴有短暂性心律紊乱,以及奇脉。[ 12 ]
分析是在一般诊断方面进行的:
- 一般血液检查(可能出现白细胞增多、血沉增加、继发性心包炎的征兆);
- 一般尿液分析(肾病综合征、肾衰竭的体征)。
另外诊断:
- 血液电解质;
- 总蛋白质及其组分;
- 血尿素;
- 肌酐水平和肾小球滤过率;
- AST、ALT、胆红素(总胆红素、直接胆红素);
- 脂质谱;
- 凝血图;
- 免疫图谱;
- 肿瘤标志物;
- 血液结核病 PCR 检测;
- 抗核抗体;
- 类风湿因子;
- 甲状腺激素;
- 促降钙素测试。
仪器诊断包括以下步骤:
- 胸部X光检查;
- 超声心动图,心电图;
- 心包穿刺
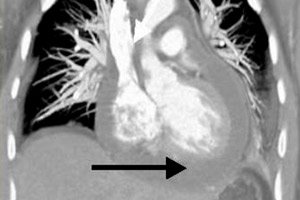
如果怀疑患有心包炎,则需要进行X光检查,以评估心包腔内的渗出液水平。如果腔内有大量液体,心影可能会扩大。如果积液量相对较少,X光检查可能无法显示病理改变。一般而言,渗出性心包炎的X光征象包括:阴影扩大、心脏轮廓平滑、搏动减弱以及器官形状改变(如果长期存在慢性积液,则呈三角形)。为了明确诊断,可以进行多层螺旋CT检查,这通常可以确认病理性液体的存在以及心包膜层增厚。[ 13 ]
渗出性心包炎在心电图上的表现为所有齿状波的振幅下降。通过心脏超声检查(超声心动图),可以确定液体对心脏活动性造成的限制。[ 14 ],[ 15 ]
为明确病因,有必要进行心包穿刺并进一步检查渗出液的性质。抽取的液体需进行一般临床检查、细菌学、细胞学分析,以及 AHAT 和 LE 细胞检查。[ 16 ]
鑑別診斷
渗出性心包炎的病程应与该疾病的严重并发症——心包填塞相区别。
心包填塞的临床表现 |
血压变化、心率加快、脉搏异常、肺部清晰的情况下呼吸困难。 |
激发机制 |
药物(抗凝剂、溶栓剂)、心脏手术、导管插入术、闭合性胸部损伤、肿瘤病变、结缔组织病变、败血症或肾衰竭。 |
心电图 |
正常或非特异性 ST-T 变化、心动过缓、电机械分离、电交替。 |
胸部X光检查 |
在清晰的肺部背景下,心脏影扩大。 |
超声心动图 |
舒张期右心室前壁塌陷,右心房或左心房塌陷,舒张期左心室壁僵硬性增加,下腔静脉扩张,心脏“漂浮”。 |
多普勒图 |
吸气时收缩期和舒张期静脉血流量减少,心房收缩时逆向血流量增加。 |
彩色多普勒(M型) |
在二尖瓣/三尖瓣中观察到明显的血流呼吸波动。 |
心导管检查 |
确认诊断并评估血流动力学紊乱。 |
心室造影 |
心房塌陷和心室小腔室活动过度。 |
冠状动脉造影 |
舒张期冠状动脉受压 |
CT |
两个心室的心外膜下脂肪均未显示,表明前移位心房的管状结构。 |
心肌炎和心包积液常同时发生,表现为心肌的全身或局部功能障碍。该现象的实验室检查特征包括心肌肌钙蛋白I和T水平升高、肌酸磷酸激酶(CPK)的MB分数升高、血液中肌红蛋白和肿瘤坏死因子水平升高。心电图显示ST段同步升高。
誰聯繫?
治療 渗出性心包炎
渗出性心包炎的治疗策略取决于疾病的病因和临床过程。
在非甾体类抗炎药中,布洛芬是首选,其副作用相对较少,对冠状动脉循环有积极作用,并且可在较大范围内调整剂量。通常,患者需每7小时服用300-800毫克,持续用药(直至心包渗出液消失)。[ 17 ]
所有患者均需服用质子泵抑制剂来保护消化道。
出现以下情况时可使用皮质类固醇:
- 结缔组织病理学;
- 自身反应性心包炎;
- 尿毒症性心包炎。
心包内注射皮质类固醇有效,并有助于预防全身用药引起的副作用。在逐渐减少泼尼松龙剂量的前提下,应预先开具布洛芬。
如果发生心脏压塞,则需要通过心包穿刺术进行手术治疗。
心包渗出性疾病基本药物
非甾体抗炎药(布洛芬200-400毫克,双氯芬酸25-50毫克等) |
每日最多3次,用于抗炎治疗。副作用:胃肠道功能紊乱。 |
全身性糖皮质激素药物(泼尼松龙 5 毫克、泼尼松龙 25 毫克/毫升等) |
以单独剂量,作为全身病理的致病抗炎治疗。 |
用于心包内给药的糖皮质激素药物(曲安奈德 1 ml/0.01 g、1 ml/0.04 g 等) |
根据个人协议。 |
质子泵抑制剂(奥美拉唑 20 毫克、泮托拉唑 20 毫克) |
每日一次,保护消化道。 |
乙酰水杨酸75毫克,100毫克。 |
如果渗出性心包炎合并梗塞,则每天一次。 |
硫唑嘌呤 0.05 克 |
如果非甾体抗炎药和皮质类固醇无效,则每天 1-2.5 mg/kg,分 1-2 次服用。 |
环磷酰胺 50 毫克,100 毫克 |
口服1-5mg/kg/天,非甾体抗炎药和皮质类固醇无效时静脉注射10-15mg/kg。 |
氨基糖苷类(妥布霉素 1 毫升 4%) |
对于细菌性渗出性心包炎,每日1-2次,直至出现根除的临床症状(1-3周)。 |
抗心律失常药物(胺碘酮 150 毫克安瓿瓶,200 毫克片剂;维拉帕米 5 毫克安瓿瓶,40-80 毫克片剂) |
每日1-2次,以消除和预防心律失常。 |
正性肌力药物(多巴酚丁胺 20 毫升 250 毫克) |
血压急剧下降,并伴有周围性昏厥症状。副作用:头晕、头痛。 |
物理治疗
慢性渗出性心包炎缓解期建议进行按摩。按摩部位包括背部、下肢(从近端开始)、胸部和腹部。按摩技巧包括抚摸、揉捏、肌肉震颤,但不包括拍打和挤压。每次按摩时长约为15分钟。整个疗程需要10至15次。按摩后需进行氧疗。
如有心律失常,建议进行治疗性体育锻炼,例如散步、滑雪和游泳。物理治疗课程需配以音乐伴奏。睡前按摩颈部、背部和下肢。建议进行针叶浴、氧气浴、电泳、电睡眠以及补充维生素的饮食疗法。
完成治疗疗程后,建议进行游泳水疗、沿岸散步和饮用氧气鸡尾酒。
草药治疗
民间疗法是治疗渗出性心包炎的良方。这些家庭实用且经济实惠的食谱有助于强健心脏,改善血液循环,恢复健康和心脏功能。
- 土木香根茎燕麦冲剂。取100克燕麦粒,连同燕麦壳一起淘洗干净,倒入500毫升饮用水,煮沸后关火。倒入100克捣碎的土木香根茎,再次煮沸后关火,盖上盖子,静置2小时。过滤后,加入2茶匙蜂蜜。服用方法如下:每日三次,每次100毫升,饭前半小时饮用,持续两周。
- 豆汤。将豆荚(2汤匙)磨碎,倒入1升水,煮沸后煮5分钟。加入山楂、益母草、薄荷、铃兰各1汤匙,再煮3分钟。盖上盖子,静置4小时,然后过滤。将药液冷藏。每日三次,每次4汤匙,饭前半小时服用。
- 山楂汤。取500克山楂,倒入1升水,煮沸后煮15分钟,过滤冷却。加入20克蜂蜜,搅拌均匀。每日饭前服用2汤匙,持续一个月。
- 荚蒾浸液。取500克荚蒾浆果(干、鲜、冻),倒入1升沸水,浸泡1.5小时。每日两次,每次200毫升,佐以蜂蜜。疗程为1个月,2个月后可重复治疗。
- 小蓟汤。取药材1汤匙,加水250毫升,煎煮15分钟。待药材冷却后,过滤,每日4次,每次100毫升,病情即可好转。
手术治疗
渗出性心包炎进行心包穿刺术的绝对适应症是:
- 心包填塞;
- 心包腔内有大量渗出物;
- 怀疑化脓性或结核性心包炎、肿瘤性心包积液。
主动脉夹层被认为是该手术的禁忌症。相对禁忌症可能包括未纠正的凝血病、抗凝治疗和血小板减少症。
在透视控制和心电图监测下,经剑突下进行心包穿刺术。将一根带针头的长针头朝左肩方向推进,与皮肤表面保持30°角,以防止损伤心脏、心包和胸廓内动脉。定期尝试抽吸渗出液。
导管正确安装后,应分批引流渗出液,每次不超过1000 ml,以避免右心室急性扩张和突发性减压综合征的发生。持续引流直至渗出液量减少至每日(每5小时一次)少于25 ml。[ 18 ]
所有患者均需接受监测,以便及早发现心包积液失代偿,这可能发生在心包引流后。治疗主要针对消除心包积液的病因,而非消除积液本身。
心包穿刺术可能出现的并发症:
- 心肌穿孔;
- 血胸、气胸;
- 空气栓塞;
- 心律失常(常为血管迷走性心动过缓);
- 感染;
- 损害腹部器官和腹膜。
預防
渗出性心包炎患者痊愈后,建立以下预防规则:
- 长期使用非甾体类抗炎药,心包渗出液消除后停药。
- 及时使用并根据个人情况选择剂量的皮质类固醇。
- 逐渐停用皮质类固醇(至少三个月)并改用非甾体抗炎药。
- 预防长期使用非甾体抗炎药和皮质类固醇药物引起的胃肠道疾病。
- 发现心包填塞征象时应及时进行心包穿刺。
- 对有症状的缩窄性心包炎及时进行心包切除术。
- 针对基础疾病(肿瘤、结核病、全身性疾病等)进行治疗。
- 急性渗出性心包炎治疗结束后,需观察12个月,以便及时发现病情恶化或并发症。每3个月进行一次血液、心电图和超声心动图检查。
总的来说,及时诊断心脏病和治疗可能扩散到心脏区域的其他疾病过程有助于显著降低患渗出性心包炎的风险。
主要预防措施如下:
- 根除不良习惯;
- 适当的营养;
- 工作和休息制度的正常化;
- 积极的生活方式;
- 避免压力和体温过低;
- 及时治疗身体的任何病症;
- 强化、增强免疫系统;
- 及时就医,包括预防性检查。
預測
急性渗出性心包炎的主要并发症是心包填塞。每三例患者中,就有一例炎症扩散至心肌,导致阵发性心房颤动或室上性心动过速。渗出性心包炎常转变为慢性或缩窄性心包炎。
在没有并发症的情况下,及时正确的治疗可保证患者在大约三个月内康复。患者会逐渐恢复正常的生活节奏。对于复发性疾病,当渗出液出现周期性反复积聚时,康复时间会更长。[ 20 ]
术后恢复通常较长:患者需住院一周,然后出院返回居住地,并进行进一步的心脏观察。心脏功能完全恢复约需6个月。[ 21 ]
随着心包填塞的发生,患者死亡风险显著增加。一般而言,其预后取决于病理原因以及诊断和治疗的及时性。[ 22 ]
不伴有心包填塞的渗出性心包炎预后相对较好。充分治疗或手术可恢复心脏功能,患者可视为基本康复。即使手术后仍会形成大量粘连,预期寿命仍可能缩短。


